Spletna revija za znanstvenike, strokovnjake
in nevroznanstvene navdušence
Naslovnica Članki Intervjuji Mnenja Zdravje Korenine eSinapsa Številke ![]()
Prikaz normalne anatomije in bolezenskih stanj obraznega živca z magnetno resonanco
letnik 2017, številka 13
članki
Internet: nadgradnja ali nadomestek uma?
Matej Perovnik
Vloga črevesnega mikrobioma pri odzivu na stres
Vesna van Midden
Stres pušča posledice tako na človeškem kot živalskem organizmu
Jasmina Kerčmar
Prikaz normalne anatomije in bolezenskih stanj obraznega živca z magnetno resonanco
Rok Banko, Matej Vrabec
Psihedelična izkušnja in njen zdravilni potencial
Anja Cehnar, Jona Basle
Vpliv hiperglikemije na delovanje možganov
Jasna Šuput Omladič, Simona Klemenčič
Nevrofibromatoza: napredujoče obolenje centralnega in perifernega živčevja
Nejc Steiner, Saba Battelino
Fenomen žrtvenega jagnja v dobi interneta
Dolores Trol
Tesnoba staršev in strategije spoprijemanja, ko pri otroku na novo odkrijejo epilepsijo
Daša Kocjančič, Petra Lešnik Musek, Vesna Krkoč, David Gosar
kolofon
letnik 2017, številka 13
Obrazni živec je možganski živec z zapleteno zgradbo in anatomskim potekom. V njegovi sestavi prevladujejo motorični nevroni, preostanek pa predstavljajo senzorična in parasimpatična vlakna. Funkcijo obraznega živca lahko prizadenejo številna bolezenska stanja, ki se najpogosteje izrazijo s parezo obrazne muskulature. V diagnostiki teh stanj so ob klinični sliki pomembne tudi slikovne preiskave, zlasti magnetnoresonančno slikanje. Članek prikazuje normalno radiološko anatomijo obraznega živca in radiološke značilnosti nekaterih najpogostejših okvar živca, prikazanih z magnetnoresonančno preiskavo.
Anatomija obraznega živca
Obrazni živec (lat. nervus facialis, OŽ) je VII. možganski živec. Sestavljen je pretežno iz motoričnih vlaken, ki oživčujejo mišico stapedius v srednjem ušesu, okcipitalno in stilohioidno mišico, del mišice digastrikus, platizmo ter vse kožne mišice obraza. Preostalo, senzorično in parasimpatično nitje, tvori t. i. intermediarni živec (lat. nervus intermedius), ki je sicer samostojen živec, vendar nima lastne številčne oznake in ga zato obravnavamo kot del OŽ 1. Intermedius se v genikulatnem gangliju znotraj senčne kosti razcepi na hordo timpani (lat. chorda tympani) in veliki petrozni živec (lat. nervus petrosus major). S senzoričnimi vlakni oživčuje del kože zunanjega sluhovoda in del sluznice nosnih školjk, s specialnimi senzoričnimi vlakni pa prevaja informacijo o okusu iz okušalnih receptorjev jezika preko horde timpani. Parasimpatično nitje živca preko horde timpani oživčuje podjezično in podčeljustno slinavko, po nervus petrosus major pa solzno žlezo in žleze nosne sluznice 1 2.
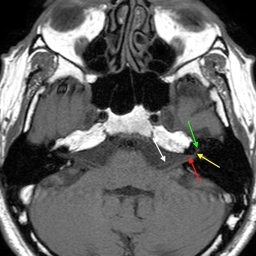
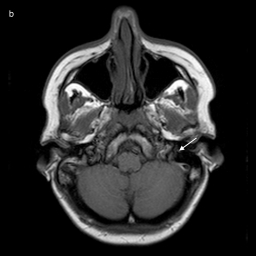
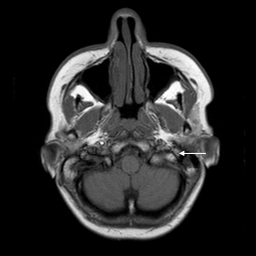
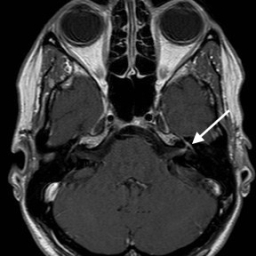
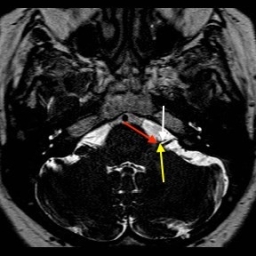
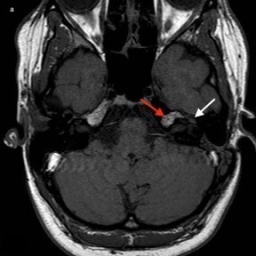
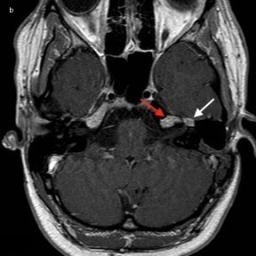
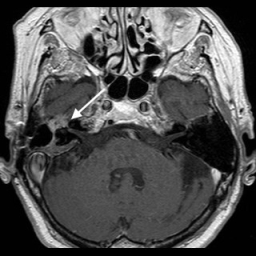
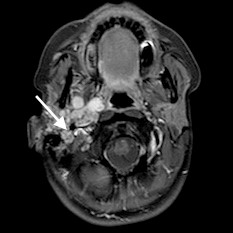
Intrakranialno lahko OŽ razdelimo na pet segmentov. Cisternalni segment sega od izstopišča živca iz ponsa možganskega debla do odprtine notranjega sluhovoda. Sledi intrakanalikularni segment, kjer živec poteka po notranjem sluhovodu preden vstopi v t.i. kanal OŽ in se nadaljuje v labirintini segment. Slednji je najožji (< 0,7 mm) in najkrajši ter se konča z razširitvijo, v kateri se nahaja genikulatni ganglij (slika 1). Nato OŽ pod kotom približno 75° (t. i. sprednje koleno) prehaja v timpanični segment (slika 2), ki je pretežno raven in se s kotom približno 95°–125° (t. i. zadnje koleno) nadaljuje v mastoidni del (slika 3). Ta se konča pri stilomastoidnem foramnu (slika 4). Ekstrakranialni del se začne z izstopom OŽ skozi stilomastoidni foramen in nadaljuje v globini obušesne slinavke, kjer se razveji v parotidni pletež2 3 4 5.
Prikaz obraznega živca z magnetno resonanco
Magnetna resonanca (MR) je zaradi svoje dobre kontrastne ločljivosti mehkih tkiv standardna slikovna metoda za prikaz OŽ. Za optimalni prikaz vseh delov živca se uporabljajo različni slikovni protokoli in preiskave s tankimi debelinami rezin, tudi do 0,4 mm5. Na T1 obteženi sekvenci se intrakranialni del OŽ prikaže kot hiperintenzivna struktura glede na hipointenzivni likvor, ekstrakranialno pa je hipointenziven v primerjavi z obdajajočim maščevjem in parotidnim tkivom. S T1-sekvenco se dobro prikažejo labirintini, timpanični in mastoidni segmenti živca, po aplikaciji gadolinijevega kontrastnega sredstva pa pride na T1-obteženi sekvenci do ojačanja signala živca v področju genikulatnega ganglija in proksimalnega dela timpaničnega segmenta. To ojačanje je normalno in je posledica bogatega perinevralnega venskega pleteža 4 6 7. V določenih primerih je lahko ojačan tudi začetni mastoidni del živca3, redko celo ves živec znotraj kostnega kanala 5 7 8. Cisternalni, intrakanalikularni, labirintini, distalni timpanični, mastoidni in parotidni segment se po aplikaciji kontrastnega sredstva običajno sicer ne ojačajo 4 6 9.
Na T2-obteženi sekvenci z visoko ločljivostjo se OŽ pokaže kot hipointenzivna struktura, obdana s hiperintenzivnim likvorjem 4 8. Sekvenca omogoča tudi dober kontrast med OŽ, vestibulokohlearnim živcem in okolnimi žilnimi strukturami 2 4. Intermediarnega živca in distalnih vej parotidnega pleteža OŽ z uporabo standardnih T1 ali T2-obteženih sekvenc običajno ni moč prikazati 2 4 5. Distalne veje je namreč težko ločiti od izvodil obušesne slinavke5.
Pogosta bolezenska stanja obraznega živca
Vnetje
Kar 50 odstotkov vnetij (nevritisov) OŽ je posledica virusnih okužb. Najpogostejša vzroka sta reaktivacija virusa herpes simplex tipa 1 (Bellova pareza) in reaktivacija virusa varicella-zoster (Ramsey-Hunt sindrom)5. Pomemben delež vnetij predstavljajo še lajmska borelioza, Guillain-Barre sindrom, redkeje je OŽ prizadet pri sistemskih boleznih vezivnega tkiva in multipli sklerozi. Vnetje lahko OŽ zajame tudi sekundarno s širjenjem iz okolice pri akutnem vnetju srednjega ušesa, bakterijskem meningitisu, malignem vnetju zunanjega sluhovoda, holesteatomu idr. 2 4 5 6 8. Oteklina živca, ki nastane ob vnetju, privede do pritiska na perinevralno žilje in posledično do ishemije OŽ. Labirintini segment živca je najbolj dovzeten za ishemijo, saj leži znotraj najožjega dela kostnega kanala. Klinično se nevritis najpogosteje izrazi z nenadnim pojavom šibkosti obrazne muskulature na ipsilateralni strani, ki sicer pri večini bolnikov sčasoma spontano izzveni 2 4 6.
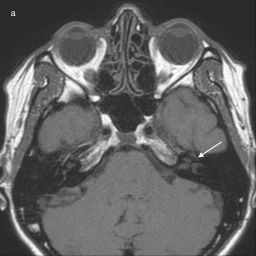
Na MR-slikah se nevritis lahko prikaže z ojačanjem signala na T1-obteženi sekvenci po aplikaciji kontrastnega sredstva, ki je najbolj izrazito v področju labirintinega segmenta, genikulatnega ganglija in proksimalnega timpaničnega segmenta, brez očitnega povečanja debeline živca 2 4 (slika 5). Ojačanje je posledica edema živca, ki nastane zaradi razpada hemato-nevralne bariere 4 9 in difuzije kontrasta v endonevrij9.
Opisane spremembe so dokaj nespecifične za posamezen vzrok nevritisa 6, z MR pa tudi ni možno napovedati prognoze bolnikov, saj med močjo ojačanja signala po aplikaciji kontrasta in izraženostjo klinične slike ni jasne povezave 5. Zato MR preiskava v začetni fazi vnetja običajno ni indicirana3 7, pomembnejša je v primeru atipične klinične slike, ali če simptomi vztrajajo dlje časa 2 4 6 8.
Hemifacialni spazem
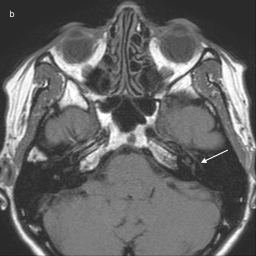
V svojem intrakranialnem poteku je OŽ lahko v tesnem stiku z možganskim žiljem. V določenih primerih lahko pritisk možganske žile draži in vodi v demielinizacijo dela OŽ2 4 5. Posledično nastanejo območja patološke aktivnosti aksonov, ki privedejo do hemifacialnega spazma4. Zanj je značilna enostranska nehotena aktivnost obrazne muskulature v obliki trzljajev ali krčev. OŽ je najbolj občutljiv v območju 5–10 mm od izstopišča iz možganskega debla. Na tem mestu namreč oligodendrocitni mielin osrednjega živčevja prehaja v mielin Schwannovih celic in je zato mielinska ovojnica OŽ tukaj najtanjša 2 4 5, stik med OŽ in žiljem pa je pravokoten6. Hemifacialni spazem je najpogosteje posledica zavitega poteka sprednje spodnje cerebelarne arterije (lat. arteria cerebellaris inferior anterior, AICA), zadnje spodnje cerebelarne arterije (lat. arteria cerebellaris inferior posterior, PICA), vertebralne ali bazilarne arterije, redkeje A-V malformacij 2 4 5 ali cerebelarne vene 5. Standardna MR-preiskava zaenkrat še ne omogoča prikaza območij demielinizacije, zato diagnostika hemifacialnega spazma temelji na prikazu tesnega stika med OŽ in arterijo4. Zlasti T2-obtežena sekvenca z visoko prostorsko ločljivostjo in MR-angiografija omogočata dober hkratni prikaz žilnih struktur, OŽ ter morebitno kompresijo živca 2 4 5. Stik med OŽ in arterijo se dobro prikaže tudi na T1-obteženi sekvenci po aplikaciji kontrastnega sredstva 4 (slika 6).
Benigne in maligne neoplazme
Tumorji OŽ se klinično običajno izrazijo s postopno napredujočo parezo OŽ ali s hemifacialnim spazmom, akutna simptomatika je redka 2 6. So primarni ali sekundarni s širjenjem iz senčne kosti ali vzdolž živčnih vlaken (perinevralno) 2 in predstavljajo le 5 % vseh bolezenskih stanj OŽ (5).
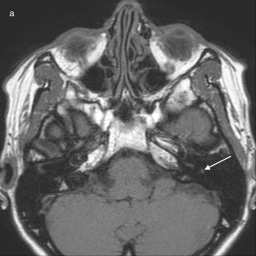
Med benignimi tumorji so pogosti švanomi, ki izvirajo iz živčne ovojnice, širijo se ekscentrično stran od živca in lahko nastanejo vzdolž vseh njegovih segmentov. Od lokacije tumorja je odvisna tudi klinična slika 2 4 5. Na MR-slikah kažejo močno ojačanje signala na T1-obteženi sekvenci po dodatku kontrastnega sredstva, na T2-obteženi sekvenci pa so okrogle, hipointenzivne mase, obdane s hiperintenzivnim likvorjem4 (slika 7). Včasih jih je težko ločiti od švanomov vestibulokohlearnega živca, zlasti če zapolnijo ves notranji sluhovod2 4.
Paragangliom (glomus tympanicum) je dobro vaskularizirana neoplazma, ki vznikne iz simpatičnega paraganglijskega tkiva 2 8 in lahko povzroča pritisk na OŽ. Na T1-obteženi sekvenci s kontrastom lahko znotraj paraganglioma opazujemo področja visoke in nizke vrednosti signala, t. i. »salt and pepper« izgled, ki je posledica dobre ožijenosti tumorja. Na T2-obteženi sekvenci je tumor hiperintenziven (Slika 8)8.
Številni malignomi, redkeje benigni tumorji, kažejo tendenco širjenja vzdolž živčnih vlaken, zlasti adenoidnocistični karcinom, ploščatocelični karcinom, dezmoplastni melanom in limfom. OŽ običajno zajamejo malignomi iz področja obušesne slinavke z retrogradnim širjenjem preko perifernih vej živca, redkeje pa tudi malignomi iz intrakranialnih prostorov preko preostalih vej OŽ (npr. nervus petrosus major) 2 4. Širjenje ni zmeraj kontinuirano, vidne so lahko tudi t.i. »skip lezije«, zato je v slikovni diagnostiki potrebno prikazati celoten potek OŽ5. MR omogoča zelo dober prikaz perinevralnega širjenja (PNŠ) tumorjev2. Pomemben posredni znak PNŠ je izguba hiperintenzivnega signala maščevja na T1-obteženi sekvenci, ki ga nadomesti hipointenzivno mehko tkivo v okolici OŽ 2 4. Značilno je povečanje preseka živca in nepravilen, nodularni izgled ter povečanje prestopišč lobanjske baze. Povečanje prestopišč lobanjske baze lahko vidimo tudi pri benignih tumorjih (slika 9) 6.
Zaključek
MR-preiskava ima pomembno vlogo pri opredeljevanju bolezenskih okvar OŽ in je v korelaciji s klinično sliko pogosto ključna za postavitev diagnoze ter načrtovanje zdravljenja. Poznavanje zapletene anatomije, radioloških značilnosti okvar živca in slikovnih protokolov, ki omogočajo optimalen prikaz OŽ ter njegovih segmentov, je zato za radiologa bistvenega pomena.
-
___
-
Širca A. Možganski živci. In: Anatomija: skripta za študente medicine. Del 2, živčevje. Ljubljana: Medicinska fakulteta; 2007: 67-68. ↩
-
Raghavan P, Mukherjee S, Phillips CD. Imaging of the Facial Nerve. Neuroimag Clin N Am 2009; 19: 407-425. ↩
-
Al-Noury K, Lotfy A. Normal and pathological findings for the facial nerve on magnetic resonance imaging. Clinical Radiology 2011; 66: 701-707. ↩
-
Jäger L, Reiser M. CT and MR imaging of the normal and pathologic conditions of the facial nerve. European Journal of Radiology 2001; 40: 133-146. ↩
-
Veillon F, Ramos-Taboada L, Abu-Eid M, et al. Imaging of the facial nerve. European Journal of Radiology 2010; 74: 341-348. ↩
-
Toulgoat F, Sarrazin JL, Benoudiba F, et al. Facial nerve: From anatomy to pathology. Diagnostic and Interventional Imaging 2013; 94: 1033-1042. ↩
-
Yetiser S, Kazkayas M, Altinok D, Karadeniz Y. Magnetic resonance imaging of the intratemporal facial nerve in idiopathic peripheral facial palsy. Journal of Clinical Imaging 2003; 27: 77-81. ↩
-
Gupta S, Mends F, Hagiwara M, et al. Imaging the Facial Nerve: A Contemporary Review. Rad Res Prac 2013; 2013:248039. ↩
-
Hong HS, Yi BH, Cha JG, et al. Enhancement pattern of the normal facial nerve at 3.0 T temporal MRI. The British Journal of Radiology 2010; 83; 118-121. ↩
Rok Banko, dr. med.
Klinični inštitut za radiologijo
Univerzitetni klinični center Ljubljana
asist. dr. Matej Vrabec, dr. med.
Klinični inštitut za radiologijo,
Univerzitetni klinični center Ljubljana
Prispelo: 31. marec 2017
Sprejeto: 22. april 2017
Objavljeno: 24. april 2017
Recenzirala:
Tina Vipotnik Vesnaver, dr. med.
Klinični inštitut za radiologijo
Univerzitetni klinični center Ljubljana