Spletna revija za znanstvenike, strokovnjake
in nevroznanstvene navdušence
Naslovnica Članki Intervjuji Mnenja Zdravje Korenine eSinapsa Številke ![]()
Subarahnoidna krvavitev zaradi tromboze venskih sinusov
Klinični primer bolnice s subarahnoidno krvavitvijo zaradi tromboze venskih sinusov
članki
eSinapsa, 2011-1
Zvezdan Pirtošek
Eksoskeleti – inteligentne bionske naprave
Marko Munih
O aktualnih dilemah draženja globokih možganskih struktur pri obsesivno - kompulzivni motnji
Nadja Jarc
Sledite svojo srečo ... z iPhone
Urban Kordeš
eSinapsa, 2011-2
Renata Salecl
Gašper Tkačik
Astrociti – spregledane zvezde nevrobiologije
Marko Kreft, Robert Zorec
Sašo Dolenc
Meditacija - malo truda, veliko koristi
Luka Dimic
eSinapsa, 2011-3
Mara Bresjanac
Martina Starc
Rok Berlot
Varnost uporabe generičnih protiepileptičnih zdravil
Mojca Kržan, Matevž Kržan
Možgani, računalniki - nekaj vmes
Miha Pelko
eSinapsa, 2012-4
Ali so moški in ženski možgani različni?
Gregor Majdič
O kognitivnih motnjah pri bolnikih s Parkinsonovo boleznijo
Dejan Georgiev
Akutno možgansko kap lahko uspešno zdravimo
Nina Vujasinovič, Bojana Žvan
Vloga nevropsihološke diagnostike pri odkrivanju zgodnjih znakov alzheimerjeve bolezni
Simon Brezovar
eSinapsa, 2013-5
Učinek placeba brez lažnih zdravil in zavajanja
Mara Bresjanac
Subarahnoidna krvavitev zaradi tromboze venskih sinusov
Mateja Repar, Anita Resman Gašperčič
Srečanje dveh velikanov: možganov in imunskega sistema
Matej Markota
Novo odkritje na področju sporadičnih prionskih bolezni
Jana Jerše, Nadja Jarc
eSinapsa, 2013-6
Odstranjevanje možganskih tumorjev pri budnem bolniku
Andrej Vranič, Jasmina Markovič, Blaž Koritnik
Zmedena bolnica, ki nič ne vidi ali PRES
Manja Hribar, Vid Zgonc
Manja Hribar
Sistemska skleroza in ishemična možganska kap - vzročna povezanost ali le koincidenca?
Mateja Repar, Janja Pretnar Oblak
Netravmatska lokalizirana konveksitetna subarahnoidna krvavitev
Mateja Repar, Fajko F. Bajrović
Klemen Grabljevec
Z omejevanjem spodbujajoča terapija pri bolnikih po nezgodni možganski poškodbi
Dejana Zajc, Klemen Grabljevec
eSinapsa, 2014-7
Možgani v mreži navezanosti, ki nas zaznamuje
Barbara Horvat
Vpliv senzoričnega dotoka na uglasitev možganskih povezav
Peter Gradišnik
Človeški konektom ali kakšne so zveze v naših možganih
Blaž Koritnik
Niko Lah
Torkove delavnice za osnovnošolce
Mateja Drolec Novak, Vid V. Vodušek
Da ne pozabim! Tehnike za pomladitev spomina
Klara Tostovršnik, Hana Hawlina
Površina socialne nevroznanosti
Manuel Kuran
Clarity - bistri možgani Karla Deisserotha
Gregor Belušič
Barbara Gnidovec Stražišar
Bojana Žvan
Nevroplastičnost po možganski kapi
Marjan Zaletel
Klinično psihološka obravnava pacientov po možganski kapi in podpora pri vračanju na delovno mesto
Barbara Starovasnik Žagavec
Možgani: organ, s katerim ljubimo
Andraž Matkovič
Marija Šoštarič Podlesnik
Gibalno-kognitivna vadba: praktična delavnica
Mitja Gerževič, Marina Dobnik
Anton Grad
Nevrologija, imunologija, psihiatrija …
Bojan Rojc
Andraž Stožer, Janez Bregant
Dominika Novak Pihler
Možganska kap – »kako ostati v omrežju?«
Nina Ozimic
Klara Tostovršnik
eSinapsa, 2014-8
Znotrajžilno zdravljenje možganskih anevrizem
Tamara Gorjanc, Dimitrij Lovrič
Obravnava hladnih možganskih anevrizem
Bojana Žvan, Janja Pretnar Oblak
Ali deklice z Rettovim sindromom govorijo z očmi?
Anka Slana, Urška Slana
Progresivna multifokalna encefalopatija
Urša Zabret, Katarina Šurlan Popovič
Ne ubijaj – poskusi na živalih
Martina Perše
Poizkusi na živalih - za in proti
Simon Horvat
eSinapsa, 2015-9
Kako deluje navigacijski sistem v naših možganih
Simon Brezovar
Vsakodnevno delo slepe osebe / s slepo osebo
Denis Kamnar
Uroš Marušič
Manca Tekavčič Pompe
Toni Pustovrh
Marko Hawlina
Od svetlobe do podobe ali kako vidijo svet naši možgani
Simon Brezovar
Janja Hrastovšek
Zala Kurinčič
Pogledi na mejno osebnostno motnjo
Jerica Radež, Peter Kapš
Uvid kot socialno psihološki fenomen
Vid Vodušek
Uvod v vidno-prostorske funkcije s praktičnimi primeri
Ana Bujišić, Sanja Roškar
eSinapsa, 2015-10
Difuzijsko magnetnoresonančno slikanje
Rok Berlot
Katja Pavšič
Radiološko izolirani sindrom - ali ga moramo poznati?
Matej Vouk, Katarina Šurlan Popovič
Kako izgledajo možgani, ki govorijo več jezikov?
Gašper Zupan
Nov pristop v rehabilitaciji - terapija s pomočjo psa
Mateja Drljepan
Pogled v maternico z magnetnoresonančno preiskavo
Taja Jordan, Tina Vipotnik Vesnaver
Saša Zorjan
Saša Zorjan
Nevroestetika: ko nevroznanost obišče galerijo
Anja Voljavec, Hana Hawlina, Nika Vrabič
Ali so psihogeni neepileptični napadi res psihogeni?
Saška Vipotnik, Gal Granda
Kako nam lahko glasna glasba »vzame« sluh in povzroči tinitus
Nejc Steiner, Saba Battelino
eSinapsa, 2016-11
Mara Bresjanac
Kako ultrazvok odpira pot v možgane
Kaja Kolmančič
Kako je epigenetika spremenila nevroznanost
Metka Ravnik Glavač
Ondinino prekletstvo ali sindrom prirojene centralne hipoventilacije
Katja Pavšič, Barbara Gnidovec Stražišar, Janja Pretnar Oblak, Fajko F. Bajrović
Zika virus in magnetnoresonančna diagnostika nepravilnosti osrednjega živčevja pri plodu
Rok Banko, Tina Vipotnik Vesnaver
Motnje ravnotežja otrok in odraslih
Nejc Steiner, Saba Battelino
eSinapsa, 2016-12
Vloga magnetnoresonančne spektroskopije pri obravnavi možganskih tumorjev
Gašper Zupan, Katarina Šurlan Popovič
Tiskanje tridimenzionalnih modelov v medicini
Andrej Vovk
Aleš Oblak
Kevin Klarič
Sinestezija: umetnica, ki ne želi odrasti
Tisa Frelih
Računska psihiatrija: od nevroznanosti do klinike
Nastja Tomat
Kognitivni nadzor: od vsakdanjega življenja do bolezni
Vida Ana Politakis
eSinapsa, 2017-13
Internet: nadgradnja ali nadomestek uma?
Matej Perovnik
Vloga črevesnega mikrobioma pri odzivu na stres
Vesna van Midden
Stres pušča posledice tako na človeškem kot živalskem organizmu
Jasmina Kerčmar
Prikaz normalne anatomije in bolezenskih stanj obraznega živca z magnetno resonanco
Rok Banko, Matej Vrabec
Psihedelična izkušnja in njen zdravilni potencial
Anja Cehnar, Jona Basle
Vpliv hiperglikemije na delovanje možganov
Jasna Šuput Omladič, Simona Klemenčič
Nevrofibromatoza: napredujoče obolenje centralnega in perifernega živčevja
Nejc Steiner, Saba Battelino
Fenomen žrtvenega jagnja v dobi interneta
Dolores Trol
Tesnoba staršev in strategije spoprijemanja, ko pri otroku na novo odkrijejo epilepsijo
Daša Kocjančič, Petra Lešnik Musek, Vesna Krkoč, David Gosar
eSinapsa, 2017-14
Zakaj ne zapeljem s ceste, ko kihnem?
Anka Slana Ozimič, Grega Repovš
Možgani pod stresom: od celic do duševnih motenj
Nastja Tomat
Nobelova nagrada za odkritje molekularnih mehanizmov nadzora cirkadianih ritmov
Leja Dolenc Grošelj
Na sledi prvi vzročni terapiji Huntingtonove bolezni
Danaja Metul
Razlike med spoloma pri Parkinsonovi bolezni
Kaja Kolmančič
eSinapsa, 2018-15
Susceptibilno poudarjeno magnetnoresonančno slikanje pri bolniku z ALS
Alja Vičič, Jernej Avsenik, Rok Berlot
Sara Fabjan
Reverzibilni cerebralni vazokonstrikcijski sindrom – pot do diagnoze
Maja Cimperšek, Katarina Šurlan Popovič
Liam Korošec Hudnik
Kognitivno funkcioniranje pri izgorelosti
Marina Horvat
eSinapsa, 2019-16
Maša Čater
Saša Koprivec
Infekcije osrednjega živčnega sistema s flavivirusi
Maja Potokar
Raziskava: Kako depresija vpliva na kognitivne sposobnosti?
Vida Ana Politakis
Razvoj depresije pri otrocih z vidika navezovalnega vedenja
Neža Grgurevič
Sonja Prpar Mihevc
Umetno inteligentna nevroznanost: srečanje nevronskih mrež in možganske fiziologije
Kristijan Armeni
Čebelji strup pri preventivi nevrodegenerativnih bolezni in priložnost za klinično prakso
Matjaž Deželak
eSinapsa, 2019-17
IgG4+ – skupni imenovalec diagnoz iz preteklosti
Cene Jerele, Katarina Šurlan Popovič
Nov molekulski mehanizem delovanja ketamina v astrocitih
Matjaž Stenovec
Praktični pristop k obravnavi utrujenosti in motenj spanja pri bolnikih z multiplo sklerozo
Nik Krajnc, Leja Dolenc Grošelj
Jure Pešak
eSinapsa, 2020-18
Bolezni spektra anti-MOG pri odraslih
Nik Krajnc
Samomor pod lupo nevroznanosti
Alina Holnthaner
eSinapsa, 2020-19
Ob mednarodnem dnevu znakovnih jezikov
Anka Slana Ozimič
Teorija obetov: kako sprejemamo tvegane odločitve
Nastja Tomat
Sara Fabjan
Matjaž Deželak
Nina Stanojević, Uroš Kovačič
Od človeških nevronov do možganskih organoidov – nova obzorja v nevroznanosti
Vesna M. van Midden
Splošna umetna inteligenca ali statistične jezikovne papige?
Kristijan Armeni
Zunajcelični vezikli kot prenašalci zdravilnih učinkovin preko krvno-možganske prepreke
Saša Koprivec
Matjaž Deželak
eSinapsa, 2021-20
Migrena: starodavna bolezen, sodobni pristopi k zdravljenju
Eva Koban, Lina Savšek
Zgodnji razvoj socialnega vedenja
Vesna Jug
Nastja Tomat
Mikrosplet: povezovanje preko mikrobioma
Tina Tinkara Peternelj
Stimulacija možganov kot način zdravljenja depresije
Saša Kocijančič Azzaoui
eSinapsa, 2021-21
eSinapsa, 2022-22
Sodobni vidiki motenj hranjenja
Karin Sernec
Ples in gibalni dialog z malčki
Neva Kralj
Atul Gawande
Jezikovna funkcija pri Alzheimerjevi bolezni
Gašper Tonin
Dostava terapevtikov preko krvno-možganske pregrade
Matjaž Deželak
eSinapsa, 2022-23
Akutni ishemični infarkt hrbtenjače pri zdravih otrocih – kaj lahko pove radiolog?
Katarina Šurlan Popovič, Barbara Šijaković
eSinapsa, 2023-24
Možganska omrežja pri nevrodegenerativnih boleznih
Tomaž Rus, Matej Perovnik
Morske živali kot navdih za nevroznanstvenike: morski konjiček, morski zajček in klobučnjak
Tina Bregant
Metoda Feldenkrais: gibanje in nevroplastičnost
Mateja Pate
Etično naravnana animalna nevroznanost
Maša Čater
Helena Motaln, Boris Rogelj
eSinapsa, 2023-25
Urban Košak, Damijan Knez, Anže Meden, Simon Žakelj, Jurij Trontelj, Jure Stojan, Maja Zakošek Pipan, Kinga Sałat idr.
eSinapsa, 2024-26
Naravno okolje kot vir zdravja in blagostanja
Karin Križman, Grega Repovš, Gaja Zager Kocjan, Gregor Geršak
Katja Peganc Nunčič, Damjan Osredkar
Subarahnoidna krvavitev (SAK) je, v redkih primerih, lahko posledica tromboze možganskih ven in sinusov (TVS). Za razliko od SAK, ki je posledica razpoka anevrizme, je v primeru TVS krvavitev običajno lokalizirana izolirano na možganski konveksiteti. Gre za vensko SAK, ki jo največkrat povzroči širjenje venskega hemoragičnega infarkta v subarahnoidni (SA) prostor. Prepoznava venske SAK je pomembna, saj je zdravljenje drugačno od tistega pri arterijski SAK. Predstavljamo klinični primer šestinšestdesetletne bolnice s SAK in intraparenhimsko krvavitvijo, ki sta bili posledica TVS.

 TVS je potencialno življenjsko ogrožujoč dogodek. Pogosteje se pojavlja pri mlajših ženskah. Na leto za TVS zboli na milijon prebivalcev približno 5 ljudi in predstavlja manj kot 1 odstotek vseh možganskih kapi1 2. Kaže se lahko z žariščnimi nevrološkimi izpadi, epileptičnimi napadi in z znaki povišanega intrakranialnega tlaka. TVS je redek vzrok SAK. Do sedaj je bilo v kombinaciji s TVS v literaturi opisanih 40 primerov SAK3 4 5.
TVS je potencialno življenjsko ogrožujoč dogodek. Pogosteje se pojavlja pri mlajših ženskah. Na leto za TVS zboli na milijon prebivalcev približno 5 ljudi in predstavlja manj kot 1 odstotek vseh možganskih kapi1 2. Kaže se lahko z žariščnimi nevrološkimi izpadi, epileptičnimi napadi in z znaki povišanega intrakranialnega tlaka. TVS je redek vzrok SAK. Do sedaj je bilo v kombinaciji s TVS v literaturi opisanih 40 primerov SAK3 4 5.
V kolikor je prva radiološka najdba SAK, nas to lahko pri nadaljnji diagnostiki zavede in posledično vodi v napačno izbiro zdravljenja. Netravmatska SAK je v 85tih odstotkih primerov posledica razpoka intrakranialne anevrizme, v 15tih odstotkih pa je posledica drugih vzrokov, kot so krvne motnje, cerebralna amiloidna angiopatija, neoplazme, vaskulitis, bakterijski meningitis, AV duralna fistula, arterijska disekcija in TVS6. Radiološko je težko razlikovati med anevrizmatsko in neanevrizmatsko SAK. Vzorec porazdelitve SAK lahko kaže na izvor krvavitve. Lokalizirana SAK, posebno če je omejena na parasagitalno in dorzolateralno konveksiteto možganov in ne vključuje bazalnih cistern, vzbuja sum na TVS4.
Simptome pri TVS lahko razvrstimo v dve glavni kategoriji, ki sta odvisni od mehanizma nevrološke okvare: a) simptomi, povezani s povišanim intrakranialnim tlakom zaradi ovirane venske drenaže; b) simptomi, povezani z žariščno poškodbo možganov zaradi venske ishemije ali krvavitve7. Venski infarkt lahko pripelje do majhnih petehialnih krvavitev z možnim zlivanjem v večje intraparenhimske hematome. Venski hemoragični infarkt lahko sekundarno rupturira v SA prostor ter povzroči SAK8.
KLINIČNI PRIMER
66 letna bolnica je zbolela z nenadnim močnim glavobolom v sprednjem delu glave (VAS 9/10), ki so ga spremljali slabost, bruhanje in prehodna oslabelost desnice. Do sedaj se je zdravila zaradi glavkoma in bila je kadilka.
V urgentni nevrološki ambulanti smo izmerili povišan krvni tlak (230/120 mmHg). Bolnica je bila zmerno prizadeta zaradi glavobola, v nevrološkem statusu ni bilo žariščnih izpadov (NIHSS 0). Računalniška tomografija (CT) glave je pokazala obsežno SAK po sulkusih obojestransko parietalno, okcipitalno, temporalno ter desnostransko frontalno in znotrajparenhimsko krvavitev, obojestransko okcipitalno (slika 1).
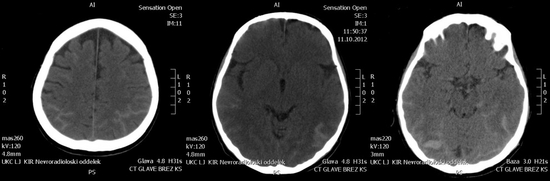
Slika 1: CT glave brez kontrastnega sredstva (KS): SAK po sulkusih obojestransko parietalno, okcipitalno, temporalno in desno frontalno. Desno okcipitalno je vidna majhna znotrajparenhimska krvavitev.
Kljub netipični radiološki sliki je bila SAK v začetku obravnavana kot arterijska, zato sta bili opravljeni CT angiografija (CTA) in digitalna subtrakcijska angiografija (DSA) možganskih arterij. Prikazali sta tri milimetre veliko anevrizmo na levi notranji karotidni arteriji (NKA) v ekstraduralnem predelu, ki pa bi ob razpoku verjetno privedla do drugačne razporeditve krvavitve, kot je bila v našem primeru. Anevrizmo smo opredelili kot naključno najdbo. Poudariti moramo, da z nobeno od preiskav nismo zadovoljivo prikazali venskega sistema, kar bi nam najverjetneje omogočilo takojšno postavitev pravilne diagnoze. Bolnico smo začeli zdraviti konzervativno kot v primeru »DSA negativne« arterijske SAK (običajno gre za SAK v področju bazalnih cistern, kjer s CTA in DSA ne prikažemo anevrizmatskih sprememb na možganskih arterijah). V naslednjih dveh dneh se je klinično stanje z glavobolom, motnjo vida in somnolenco pri bolnici slabšalo, zato smo tretji dan hospitalizacije ponovili CT glave. Razkril je povečanje parenhimskih krvavitev obojestransko okcipitalno, ob tem pa je prišlo že do delne resorbcije krvi v SA prostoru (slika 2).
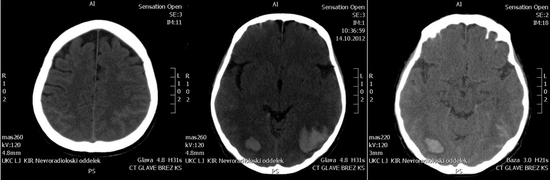
Slika 2: CT glave brez KS, obsežnejša znotrajmožganska krvavitev desno okcipitalno in levo parietookcipitalno z okolnim edemom ter delna resorbcija krvi v SA prostoru.
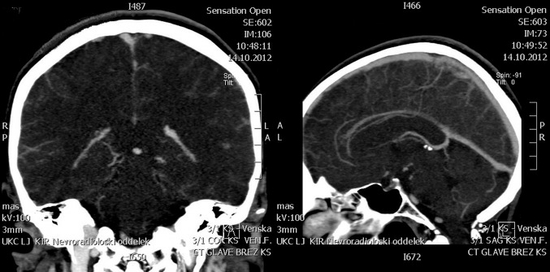
Na podlagi kliničnega poteka ter netipičnih parenhimskih krvavitev smo posumili na TVS in jo potrdili s CT venografijo (CTV). Vidna je bila tromboza zgornjega sagitalnega sinusa, v začetnem delu sta bila trombozirana tudi transverzalni in sigmoidni sinus na levi strani (slika 3). Krvavitev obojestransko okcipitalno je predstavljala področje hemoragičnega venskega infarkta.
Bolnico smo v skladu z doktrino začeli zdraviti z nizkomolekularnimi heparini v terapevtskem odmerku9. V naslednjih dneh je prišlo do postopnega izboljšanja kliničnega stanja. Motnja zavesti in glavobol sta izzvenela, vztrajale pa so motnje vida. Izpadom vidnega polja so se pridružile še metamorfopsija ter vidne halucinacije. Bolnico je pregledal oftalmolog, ki je opisal senilno katarakto, glavkom, hipertonično očesno ozadje, moteno abdukcijo zrkel in konvergenco.
Poleg antikoagulantne terapije je zaradi SAK v terapiji prejemala nimodipine, zaradi edema vidnih papil po posvetu z oftalmologom pa acetazolamid. V začetku je potrebovala večtirno parenteralno analgetično terapijo, ki smo jo postopoma ukinili. Ob odpustu izpadov vidnega polja nismo ugotavljali, še vedno pa je bolnica navajala metamorfopsijo ter občasne vidne halucinacije, do katerih je bila povsem kritična. Pri dnevnih aktivnostih je bila skoraj samostojna. Ocena po NIHSS 0, po Rankinu 1.
V okviru diagnostike trombofilije smo pri bolnici opravili rentgensko slikanje prsnega koša, ultrazvočni pregled trebuha ter teste trombofiliije in določili tumorske markerje. Vsi izvidi so bili normalni. V revmatoloških testih je izstopala prisotnost protiteles pANCA v nizkem titru ter anti-beta2GPI IgA v visoko pozitivnem titru.
RAZPRAVA
SAK se najpogosteje pojavlja pri poškodbah glave. Vzrok nepoškodbeni SAK je v večini primerov razpok možganske anevrizme, redkeje pa gre za druga stanja oz. bolezni, kot so arteriovenske malformacije, krvne motnje, neoplazme, vaskulitis in TVS1 6. Naš klinični primer obravnava bolnico, ki je zbolela s simptomi in znaki povišanega intrakranialnega tlaka (glavobol, slabost, bruhanje), kasneje so se težavam pridružili še žariščni nevrološki izpadi (motnje vida). Nenaden pojav hudega glavobola in znaki povišanega intrakranialnega tlaka so vzbudili sum na SAK, ki smo jo potrdili s CT glave.
Vzorec porazdelitve SAK je običajno odvisen od izvora krvavitve. Difuzna SAK v silvični in interhemisferični fisuri ter v bazalnih cisternah običajno predstavlja anevrizmatsko krvavitev, kortikalna SAK pa kaže na drugačno etiologijo4. Za TVS je značilno, da lahko privede do SAK, lokalizirane v regijah obliteriranih kortikalnih ven in venskih sinusov, posebno na parasagitalni in dorzolateralni konveksiteti možganov4. V primeru TVS gre redko za izolirano SAK, običajno so - tako kot v našem primeru - pridruženi tudi hemoragični venski infarkti (parenhimske krvavitve).
Standardna preiskava za detekcijo anevrizme je DSA2. V našem primeru je DSA prikazala tri milimetre veliko anevrizmo na levi NKA v ekstraduralnem poteku, ki pa bi ob razpoku privedla do drugačne razporeditve krvavitve. CT glave je ob sprejemu pokazal tudi manjšo znotrajmožgansko obojestransko okcipitalno krvavitev. Kljub neobičajni lokalizaciji SAK, ob hkratni prisotnosti parenhimske krvavitve v okcipitalnih režnjih, je bila SAK sprva obravnavana kot arterijska. Šele ob poslabšanju klinične slike, ko smo opravili kontrolni CT glave, ki je razkril resorpcijo krvavitve v SA prostoru ter povečanje parenhimskih hematomov, smo posumili na TVS. TVS smo potrdili s CT venografijo (CTV). V diagnostiki TVS se poleg CT in CTV-ja poslužujemo še MR glave v kombinaciji z MR venografijo (MRV). Kadar je po CT/CTV in/ali MR/MRV glave diagnoza še vedno nejasna, je indicirana DSA, ki bolje prikaže podrobnosti možganskih žil. DSA je bila pri naši bolnici sicer opravljena že ob sprejemu, vendar je bila pri slikanju zajeta le t.i. arterijska faza, s katero prikažemo arterijski sistem, ne pa tudi venska, s katero prikažemo venske sinuse ter vene in katera bi nam verjetno omogočila postavitev pravilne diagnoze že na začetku zdravljenja.
Točen mehanizem nastanka SAK pri TVS ni jasen. Obstajajo različne patofiziološke razlage: a) venski tromb sproži lokalni vnetni odgovor, ki poveča prepustnost žil in tako omogoči ekstravazacijo krvi v subarahnoidni (SA) prostor; b) širjenje tromboze duralnih sinusov v povrhnje vene povzroči lokalno vensko hipertenzijo z dilatacijo tankih, krhkih kortikalnih ven, ki rupturirajo v SA prostor; c) razširitev venskega hemoragičnega infarkta v SA prostor8 10 11 12, kar razloži sliko naše bolnice.
Dejavniki tveganja za TVS vključujejo hiperkoagulabilna prirojena in pridobljena stanja. Najpogostejši vzroki so nosečnost, poporodno obdobje, uživanje oralnih kontraceptivov in intrakranialne okužbe. Med ostalimi vzroki so hematološke motnje (pomanjkanje proteina C in S, pomanjkanje antitrombina III, difuzna intravaskularna koagulacija, antifosfolipidni sindrom), neoplazme, dehidracija, poškodba, kajenje, hiperlipidemija in vnetne bolezni3. Glede na starost bolnice smo v tem primeru najprej izključevali pridobljena hiperkoagulabilna stanja, nato še prirojene trombofilije. V izvidih so izstopali povišana protitelesa pANCA v nizkem titru in visoko pozitiven titer protiteles IgA proti ß2-glikoproteinu I (anti-ß2GPI). Na podlagi izpolnjenih meril za antifosfolipidni sindrom (APS) - vsaj eno klinično merilo (v našem primeru TVS) in vsaj eno laboratorijsko merilo (anti-ß2GPI) - smo z veliko verjetnostjo postavili diagnozo APS, pri čemer bo za dokončno diagnozo potrebna še kontrola revmatoloških testov. APS je avtoimunska bolezen, ki se kaže s prisotnostjo antifosfolipidnih protiteles (antikardiolipinska protitelesa, lupusni antikoagulanti in anti-ß2GPI), nagnjenostjo k ponavljanju arterijskih in venskih tromboz, trombocitopenijo in z zapleti v nosečnosti13 14.
TVS je potencialno resno, a ozdravljivo stanje. Izhod je odvisen od zgodnje diagnoze in čim prejšnjega zdravljenja4. Temelj zdravljenja TVS je antikoagulacijska terapija. Zdravljenje z antikoagulanti običajno traja eno leto. V nekaterih primerih (pri določenih prirojenih trombofilijah in APS, ki je bila dokazana pri naši bolnici) pa je zdravljenje doživljenjsko. S polnim terapevtskim odmerkom antikoagulantov zdravimo tudi bolnike, ki so ob TVS utrpeli krvavitev (venski infarkt je običajno hemoragičen)9. Prognoza je različna, umrljivost znaša od 4 do15 odstotkov15 16. Pri naši bolnici je bil izhod bolezni dober. Potem, ko smo postavili pravilno diagnozo ter pričeli z ustreznim zdravljenjem, se je stanje hitro izboljšalo.
ZAKLJUČEK
Opisan je primer bolnice s TVS, ki je redek vzrok SAK. Diagnoza TVS je še vedno pogosto spregledana in prepozno postavljena prav zaradi pestre klinične slike ob nastopu in nadaljnjem poteku bolezni, med katerim pogosto pride do nepredvidljivega akutnega poslabšanja. Lahko se zgodi, da je prva radiološka najdba ravno SAK, ki nas zavede na napačno diagnostično pot in posledično vodi v napačno izbiro zdravljenja. Atipična lokalizacija SAK in v našem primeru tudi pridruženi venski infarkt nam lahko pomagata pri razlikovanju med arterijskim in venskim vzrokom SAK.
-
___
-
Bousser MG, Ferro JM. Cerebral venous thrombosis: an update. Lancet Neurol. 2007;6:162–170 ↩
-
Chang R, Friedman DP. Isolated cortical venous thrombosis presenting as subarachnoid hemorrhage: A report of three cases. AJNR Am J Neuroradiol. 2004;25:1676–9. ↩
-
Benabu Y, Mark L, Daniel S, Glikstein R. Cerebral venous thrombosis presenting with subarachnoid hemorrhage. Case report and review. Am J Emerg Med. 2009 Jan;27(1):96-106. ↩
-
Panda S, Prashantha DK, Shankar SR, Nagaraja D. Localized convexity subarachnoid haemorrhage—a sign of early cerebral venous sinus thrombosis. Eur J Neurol. 2010 Oct;17(10):1249-58. ↩
-
Oda S, Masami Shimoda et al. Cortical subarachnoid hemorrhage caused by cerebral venous thrombosis. Neurol Med Chir (Tokyo). 2011; 51(1):30-6. ↩
-
Van Gijn J, Rinkel GL. Subarachnoid hemorrhage: diagnosis, causes and management. Brain 2001; 124: 249-278. ↩
-
Cucchiara B, Cushman M, deVeber G, et al. Professionals From the American Heart Association/American Stroke Association. Diagnosis and Management of Cerebral Venous Thrombosis: A Statement for Healthcare. Stroke, 2011;42:1158-1192. ↩
-
Oppenheim C, Domigo V, Gauvrit JY, Lamy C, Mackowiak-Cordoliani MA, Pruvo JP, et al. Subarachnoid hemorrhage as the initial presentation of dural sinus thrombosis. AJNR Am J Neuroradiol. 2005; 26:614–7. ↩
-
de Bruijn SF, Stam J. Randomized, placebo-controlled trial of anticoagulant treatment with low-molecular-weight heparin for cerebral sinus thrombosis. Stroke. 1999;30:484–8. ↩
-
Adaletli I, Sirikci A, Kara B, Kurugoglu S, Ozer H, Bayram M. Cerebral venous sinus thrombosis presenting with excessive subarachnoid hemorrhage in a 14-year-old boy. Emerg Radiol. 2005 Dec;12(1-2):57-9. Epub 2005 Nov 22. ↩
-
Sztajzel R, Coeytaux A, Dehdashti AR, et al. Subarachnoid hemorrhage: a rare presentation of cerebral venous thrombosis. Headache. 2001; 41:889–891. ↩
-
Widjaja E et al. Thunderclap headache: presentation of intracranial sinus thrombosis. Clin Radiol 2003; 58: 648-652. ↩
-
Ambrožič A. Možganskožilne bolezni pri sistemskih avtoimunskih boleznih. Akutna možganska kap V: učbenik za zdravnike in zdravstvene delavce. Ljubljana, 2007;133-142. ↩
-
Miyakis S, Lockshin MD, Atsumi T et al. International consensus statement on an update of the classification criteria for definite antiphospholipid syndrome (APS). J Thromb Haemost, 2006; 4:295-306. ↩
-
Dentali F, Gianni M, Crowther MA, Ageno W. Natural history of cerebral vein thrombosis: a systematic review. Blood. 2006;108: 1129–1134. ↩
-
Ferro JM, Canhao P, Stam J, Bousser MG, Barinagarrementeria F. Prognosis of Cerebral Vein and Dural Sinus Thrombosis. Results of the International Study on Cerebral Vein and Dural Sinus Thrombosis (ISCVT). Stroke, 2004;35:664-670. ↩
Mateja Repar, dr. med.
mag. Anita Resman Gašperčič, dr. med.
Klinični oddelek za vaskularno nevrologijo in intenzivno nevrološko terapijo,
Nevrološka klinika Ljubljana,
UKC Ljubljana